Introduzione
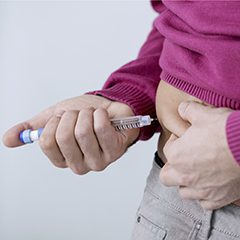
Il diabete è una malattia cronica, ossia ad evoluzione progressiva nel tempo che provoca un aumento dei livelli di zucchero (glucosio) nel sangue (iperglicemia) rispetto ai valori normali.
I livelli di glucosio nel sangue (glicemia) sono normalmente inferiori a 100 milligrammi/decilitro (100 mg/dl) e il diabete si considera accertato (diagnosticato) quando, per almeno due misurazioni, i livelli di glicemia dopo 8 ore di digiuno sono superiori a 126 mg/dl oppure i livelli di emoglobina glicata, una misurazione che si effettua sul sangue i cui valori dipendono dai livelli di glicemia, sono superiori a 6,5% (≥48 mmol/mol) oppure se la glicemia dopo 2 ore da una somministrazione di 75 g di glucosio supera i 200 mg/dl.
I sintomi tipici causati dal diabete di tipo 1 sono:
- necessità di bere frequentemente
- necessità di urinare più frequentemente del solito, in particolare di notte
- sensazione di stanchezza
- perdita di peso e della massa muscolare
Nei giovani i sintomi del diabete di tipo 1 di solito si sviluppano molto rapidamente (in pochi giorni o settimane). Negli adulti, il diabete di tipo 1 è più raro e i sintomi si sviluppano più lentamente (un paio di mesi).
Questi sintomi si verificano a causa della mancanza di insulina, un ormone che regola i livelli di glicemia. In assenza di insulina il glucosio non entra all'interno delle cellule e, quindi, i suoi livelli nel sangue aumentano privando le cellule di una importante fonte di energia. Il glucosio in eccesso è eliminato con le urine e, quindi, la persona con diabete urina più spesso e, di conseguenza, beve più del solito.
È molto importante che il diabete sia diagnosticato il più presto possibile per iniziare rapidamente le cure ed evitare il progressivo peggioramento della malattia.
Il diabete di tipo 1 è una malattia autoimmune in cui il sistema di difesa dell’organismo (sistema immunitario) attacca per errore le cellule beta del pancreas che producono insulina. Le cellule danneggiate non sono più in grado di produrre insulina e, senza di essa, il glucosio non può essere trasportato dal sangue nelle cellule per produrre energia.
Non si conosce esattamente quale sia la causa che porti il sistema immunitario ad attaccare il pancreas: numerosi studi hanno indagato possibili fattori virali, alimentari, ambientali o genetiche senza giungere, ad oggi, a conclusioni certe sulle cause della malattia.
Le persone con diabete di tipo 1 hanno spesso familiari con diabete e ciò fa pensare che il fenomeno autoimmune contro le cellule beta del pancreas possa avere una base genetica.
Una persona con un parente stretto come, ad esempio, un genitore, un fratello o una sorella con diabete di tipo 1, ha una probabilità di circa il 6% di sviluppare la stessa malattia. Il rischio per le persone che non hanno familiari con diabete è di poco inferiore allo 0,5%.
Nel sangue delle persone con diabete di tipo 1 possono essere presenti anticorpi contro le cellule beta pancreatiche cioè gli auto-anticorpi anti-insula pancreatica (ICA), anti-decarbossilasi dell’acido glutammico (GAD), anti-insulina (IAA), anti-tirosina fosfatasi (IA-2A) e anti-trasportatore dello zinco 8 (ZnT8), utilizzati per fare la diagnosi della malattia. Questi auto-anticorpi non sono più presenti nelle fasi avanzate del diabete, quando le cellule beta pancreatiche sono state distrutte dal sistema immunitario.
Esistono anche rari casi di diabete di tipo 1 a comparsa in età adulta (LADA Latent Autoimmune Diabetes in Adults) con i sintomi tipici del diabete di tipo 1 che si manifestano, però, lentamente nel tempo. Questi casi sono considerati come un diabete di tipo 1 dell’adulto ma non sono presenti gli anticorpi tipici del diabete di tipo 1 dell’infanzia.
Numerosi studi hanno mostrato che gli auto-anticorpi tipici del diabete tipo 1 sono presenti nel sangue già anni prima che si manifesti l’iperglicemia e la presenza di due o più auto-anticorpi si associa ad un rischio di evoluzione a diabete tipo 1 superiore all’80% entro 10 anni, ovvero ne attesta la quasi certezza di sviluppo futuro
La misurazione degli auto-anticorpi tipici di questa malattia consente di individuare i bambini che hanno un’elevata probabilità di sviluppare il diabete e di attuare un controllo attento delle loro condizioni di salute. Su queste basi è stata emanata la Legge 130 del 2023 che stabilisce l’attuazione di un programma nazionale di screening per la valutazione della presenza degli auto-anticorpi del Diabete tipo 1 e della celiachia nei bambini da 1 a 17 anni.
Quando una persona riceve la diagnosi di diabete, è importante che sia indirizzata ad un centro specializzato in cui sia presente un team di esperti per la cura e il controllo della malattia.
Il diabete non può essere guarito. La cura ha lo scopo di mantenere i livelli di glicemia il più possibile nei valori normali e di controllare i sintomi per evitare una possibile evoluzione della malattia e lo sviluppo di complicanze.
Le persone con diabete di tipo 1 devono seguire uno stile di vita sano, seguire un’alimentazione bilanciata, praticare esercizio fisico regolare e sottoporsi periodicamente ai controlli indicati dal medico per controllare la glicemia. Questo significa:
- seguire una dieta sana ed equilibrata
- mantenere un peso ottimale o perdere peso, se si è in sovrappeso
- smettere di fumare (se si fuma)
- limitare o ridurre il consumo di bevande alcoliche
- praticare esercizio fisico regolare
La persona con diabete di tipo 1 deve essere curata con iniezioni regolari di insulina per mantenere i livelli di glicemia normali. Alcune persone con diabete che sono in grado di gestire la propria malattia in maniera attiva possono utilizzare sistemi di infusione che iniettano insulina al posto delle iniezioni (microinfusori) e sistemi per il controllo della glicemia che utilizzano cerotti da applicare sulla pelle senza la necessità di pungere il polpastrello (sensori).
Il diabete causa importanti complicanze a carico di cuore, vasi sanguigni, reni, occhio e nervi e richiede controlli periodici dei diversi organi interessati e per questo è importante tenere sotto controllo i livelli di glucosio e dei lipidi nel sangue (colesterolo e trigliceridi), la pressione arteriosa e il peso corporeo. Le complicanze che riguardano l’occhio sono soprattutto a carico della retina, con danni che, se non curati, possono portare alla perdita della vista (retinopatia diabetica). Una visita oculistica regolare, che comprende l'esame del fondo oculare, ha lo scopo di rilevare gli eventuali danni alla retina il più presto possibile, in modo da agire nelle fasi iniziali e, quindi, nella maniera più efficace. Ogni persona con diabete deve, quindi, sottoporsi a una prima visita oculistica quando è diagnosticata la malattia e poi almeno ogni due anni se non ci sono lesioni alla retina. Nel caso di segni di danno dell’occhio, i controlli devono essere più ravvicinati. Nel diabete di tipo 1, essendo i pazienti generalmente più giovani, se non sono presenti alterazioni della retina al momento della diagnosi della malattia, il secondo controllo oculistico può essere eseguito dopo 5 anni.
Per tenere sotto controllo eventuali effetti del diabete sul cuore e sui vasi sanguigni è consigliato un controllo periodico della pressione arteriosa e l’esecuzione dell’elettrocardiogramma una volta l’anno.
La funzionalità del rene deve essere controllata annualmente mediante la valutazione della creatinina nel sangue e della albumina nelle urine. Nelle persone con diabete di tipo 1, l’analisi è consigliata dopo 5 anni dalla diagnosi della malattia.
Tutte le persone con diabete devono essere sottoposte a un esame completo del piede almeno una volta l’anno.
Sintomi
I sintomi caratteristici del diabete di tipo 1, di solito, si sviluppano molto rapidamente (in pochi giorni o settimane) e sono:
- necessità di bere frequentemente
- necessità di urinare più frequentemente del solito, in particolare di notte
- sensazione di stanchezza
- perdita di peso e della massa muscolare
Se i livelli di glucosio nel sangue sono molto alti possono causare la chetoacidosi diabetica, una situazione acuta molto grave e rischiosa per il paziente, che richiede il ricovero in ospedale.
Nelle persone adulte la malattia è più rara e i sintomi si sviluppano più lentamente (un paio di mesi).
In genere i sintomi scompaiono quando inizia la cura con l'insulina e la glicemia torna sotto controllo.
Quando rivolgersi al medico d'urgenza
È necessario rivolgersi con urgenza al medico curante se si presentano i seguenti disturbi:
- perdita di appetito
- nausea o vomito
- febbre
- alito con odore particolare di frutta troppo matura, che può assomigliare all'odore della pera, dovuto alla presenza di acetone nel sangue
Ipoglicemia (bassi livelli di glucosio nel sangue)
Nelle persone con diabete di tipo 1, si può verificare un abbassamento della glicemia. Questa condizione è nota come ipoglicemia e può dipendere da diverse situazioni:
- quando non si rispettano gli orari (saltare o ritardare il pasto) o la tipologia dei pasti (mangiare meno di quanto previsto)
- quando si assume una dose eccessiva di insulina
- quando si pratica una intensa attività fisica
- quando si consumano quantità eccessive di alcolici che possono interferire con l’assorbimento di farmaci e nutrienti e causare un calo dei livelli di glucosio nel sangue.
I sintomi dell’ipoglicemia sono:
- tremori e irritabilità
- sudorazione
- formicolio alle labbra
- sensazione di debolezza
- confusione
- fame
- nausea (sensazione di malessere)
Una crisi ipoglicemica può essere tenuta sotto controllo mangiando o bevendo cibi contenenti zucchero ma se non viene subito curata può causare confusione, difficoltà a parlare e, infine, perdita di coscienza.
In questo caso, sarà necessaria una iniezione di emergenza di glucagone, un ormone che aumenta i livelli di glicemia.
Iperglicemia (alti livelli di glucosio nel sangue)
Nelle persone con diabete di tipo 1, la glicemia può essere molto alta. Questa condizione è nota come iperglicemia e i sintomi, che possono verificarsi improvvisamente, sono:
- sete estrema
- secchezza delle fauci
- sonnolenza
- necessità di urinare frequentemente
Se non curata, l'iperglicemia può portare a chetoacidosi diabetica. Una condizione grave in cui le cellule, non essendo in grado di utilizzare il glucosio, ricavano energia dai depositi di grasso e dai muscoli. Ciò determina un accumulo nel sangue di alcune sostanze, chiamate corpi chetonici, che possono causare vomito, disidratazione, perdita di coscienza e persino la morte.
Diagnosi
È molto importante che il diabete venga diagnosticato il più presto possibile per iniziare subito le cure necessarie ad evitare il progressivo peggioramento della malattia.
Quando si manifestano i sintomi del diabete è necessario farsi visitare dal medico di famiglia per gli eventuali accertamenti che il medico indicherà. Per accertare il diabete il primo esame che viene effettuato è la misurazione del glucosio nel sangue.
Nelle persone sane dopo 8 ore di digiuno i livelli di glucosio nel sangue sono normalmente inferiori a 100 milligrammi/decilitro (mg/dl). Una persona è considerata diabetica se, per almeno due misurazioni, i risultati del test del glucosio siano superiori a 126 mg/dl oppure il test dell’emoglobina glicata (HbA1c) da un valore superiore a 6,5% .
Test dell’emoglobina glicata (HbA1c)
Il test dell'emoglobina glicata (HbA1c) è un esame del sangue che misura il livello medio di glicemia degli ultimi due o tre mesi e, quindi, può essere prescritto per diagnosticare il diabete e per seguire l’andamento della malattia nel tempo. Alle persone con diabete è consigliata l’esecuzione del test dell’HbA1c almeno due volte l'anno. Tuttavia, potrebbe essere necessario effettuarlo più frequentemente se:
- il diabete è stato diagnosticato recentemente
- la glicemia rimane troppo elevata
- la terapia è stata modificata
Il test dell’HbA1c può essere effettuato in qualsiasi momento del giorno e non richiede alcuna particolare preparazione, neanche il digiuno. Tuttavia, in certe situazioni come la gravidanza, è meno affidabile.
Il diabete di tipo 1 nei bambini
La gestione della malattia diverrà parte della vita familiare quotidiana e dovrà essere affrontata in raccordo con il team diabetologico che seguirà il bambino.
Terapia
Il diabete non può essere guarito. La cura della malattia ha lo scopo di mantenere normale la glicemia ed evitare lo sviluppo di complicanze.
Una persona con diabete deve essere indirizzata ad un centro diabetologico in cui siano presenti le diverse figure specialistiche necessarie per la cura e il controllo della malattia nel tempo, quali: medico diabetologo, medico di medicina generale, infermieri, dietisti, podologi, professionisti di salute mentale (leggi la Bufala).
La cura richiede iniezioni regolari di insulina per mantenere normali i valori di glicemia. Nel diabete di tipo 1, infatti, le cellule beta del pancreas non sono più in grado di produrre questo ormone. Alcune persone con diabete che sono in grado di gestire la propria malattia in maniera attiva possono utilizzare piccoli apparecchi che infondono insulina.
L'insulina è disponibile in diverse preparazioni: alcune hanno un effetto prolungato per un giorno intero (insulina a lunga durata d'azione), altre agiscono fino a otto ore (insulina a breve durata d'azione), altre ancora hanno un’azione rapida, non prolungata nel tempo (insulina ad azione rapida).
Spesso il piano terapeutico prevede di utilizzare una combinazione di diversi tipi di insulina.
Iniezioni di insulina
L'insulina deve essere somministrata per iniezione: se fosse preparata sotto forma di compresse, sarebbe neutralizzata nello stomaco e non sarebbe in grado di entrare nel sangue per svolgere la sua funzione.
All'inizio della terapia con insulina, gli specialisti del centro diabetologico che segue la persona con diabete insegneranno come e quando fare le iniezioni in maniera autonoma. Inoltre, spiegheranno come conservare l'insulina e eliminare l'ago in maniera corretta dopo l’iniezione. È consigliabile che anche amici o parenti della persona con diabete ricevano le informazioni in modo da assicurare un eventuale supporto in condizioni di necessità.
Le iniezioni di insulina, di solito, sono effettuate con una apposita penna munita di ago, anche conosciuta come penna per insulina, o con un microinfusore. Talvolta, si utilizza una siringa. La maggior parte delle persone con diabete ha bisogno di più iniezioni al giorno: da due a quattro.
La terapia con microinfusore
Il microinfusore consiste in una piccola pompa, delle dimensioni di un mazzo di carte da gioco, collegata al corpo tramite un sottile tubo dotato, all'estremità, di un ago che viene inserito sotto la pelle.
La pompa permette all'insulina di giungere nel sangue in maniera costante e a una velocità che può essere regolata. Grazie a questo apparecchio non è necessario sottoporsi a più iniezioni nella giornata. Anche le persone che utilizzano il microinfusore, però, devono controllare la glicemia per assicurarsi di ricevere la giusta quantità di insulina.
La terapia con microinfusore può essere utilizzata da adulti, adolescenti e bambini (in questo caso con la supervisione di un adulto) con il diabete di tipo 1. Tuttavia, potrebbe non essere adatta per tutti i casi. I medici del centro diabetologico possono suggerire l’utilizzo del microinfusore nei casi in cui si verifichino frequenti episodi di ipoglicemia.
Controllo della glicemia
La cura del diabete di tipo 1 è basata essenzialmente sul controllo della glicemia che può essere misurata sia attraverso analisi effettuate presso i laboratori, sia utilizzando apparecchi per la misurazione della glicemia a casa.
Generalmente, il medico di famiglia o lo specialista diabetologo richiedono la misurazione della glicemia ogni due-sei mesi e la verifica dei livelli di emoglobina glicata (HbA1c) almeno due volte l’anno. L’HbA1c è un esame utilizzato per valutare la glicemia nel corso degli ultimi due o tre mesi. Nel caso di cambiamenti delle cure o di risultati che evidenzino valori elevati, potrebbe essere necessario eseguirlo anche 4 volte l’anno.
L’HbA1c è una forma di emoglobina (proteina presente nei globuli rossi con la funzione di trasportare l’ossigeno dal sangue a tutti i tessuti dell’organismo) in stretta relazione con il glucosio presente nel sangue.
Un valore alto di HbA1c significa che la glicemia è stata alta negli ultimi due-tre mesi e che il piano terapeutico del diabete, probabilmente, dovrà essere modificato.
I livelli di HbA1c considerati indicativi dell’efficacia della terapia devono essere inferiori a 7% (o 53mmol/mol). Per alcune persone con diabete, però, può essere richiesto un valore del 6,5% (48mmol/mol).
Il monitoraggio della glicemia
Le persone con diabete di tipo 1, oltre a sottoporsi alle analisi di laboratorio per misurare la glicemia ogni due-sei mesi, come indicato dal proprio piano terapeutico, possono ricevere dai medici curanti la richiesta di controllare la glicemia anche a casa, utilizzando un misuratore di glicemia (automonitoraggio). Ciò consente di conoscere i valori della glicemia nel corso della giornata e di registrare più valori possibili consentendo di controllare l’efficacia della terapia o eventuali iperglicemie o ipoglicemie.
La glicemia, infatti, può essere influenzata da tanti fattori quali l'esercizio fisico, lo stress, il consumo di alcol, l'assunzione di altri farmaci e, per le donne, i cambiamenti ormonali che avvengono durante il ciclo mestruale.
Il misuratore di glicemia (glucometro) è un piccolo dispositivo in grado di leggere le strisce reattive su cui è stata depositata una goccia di sangue ottenuta, in genere, dalla puntura di un polpastrello. I glucometri, le strisce reattive e i pungidito (piccoli strumenti per effettuare la puntura sul polpastrello) vengono forniti gratuitamente alle persone con diabete, in quanto compresi nel piano terapeutico che rientra nell'esenzione dal pagamento dei ticket sanitari. Il medico di famiglia, o gli specialisti del centro diabetologico, saranno in grado di fornire alla persona con diabete tutte le informazioni necessarie.
L’uso del glucometro, permettendo di controllare i livelli di glucosio nel sangue in diversi momenti della giornata e in giorni diversi, fornisce informazioni importanti per mantenere o modificare la terapia in modo da ottenere valori di glicemia il più possibile simili ai valori normali.
La glicemia può essere misurata anche con i sensori glicemici (CGM-Continuous Glucose Monitoring), piccoli dispositivi che si applicano sulla pelle, di solito sul braccio, e monitorano in tempo reale l'andamento della glicemia 24 ore su 24. Le letture vengono inviate a un trasmettitore e poi a uno smartphone. I sensori CGM forniscono, quindi, dati sulla glicemia continui, senza necessità di punture, permettendo di avere informazioni dettagliate sulla glicemia rispetto a pasti, attività fisica, ecc e inviano allarmi personalizzabili per iperglicemia e ipoglicemia.
I sensori consentono al paziente di avere informazioni in tempo pressoché reale sulla propria glicemia e di condividere i dati a distanza con il medico curante. Inoltre, i sensori possono essere collegati a microinfusori di insulina per creare sistemi che automatizzano l'erogazione di insulina in base ai livelli di glucosio, riducendo il rischio di ipoglicemie.
I livelli di glucosio nel sangue sono, normalmente, inferiori a 100 mg/dl prima dei pasti (glicemia preprandiale) e inferiori a 140 mg/dl due ore dopo i pasti (glicemia postprandiale).
Cura dell’iperglicemia
Le persone con diabete di tipo 1 possono avere valori elevati di glicemia (iperglicemia) anche se sono in cura. Ciò può accadere per diversi motivi quali, ad esempio, il consumo di quantità di cibo eccessive, una infezione, la presenza di un’altra malattia oppure la somministrazione di una dose insufficiente di insulina.
Quando si verifica l’iperglicemia, potrebbe essere necessario modificare la dieta e la dose di insulina per mantenere i livelli di glucosio entro limiti normali. Lo specialista diabetologo sarà in grado di consigliare le modifiche più adatte ad ogni caso.
Se l’iperglicemia non è curata, può portare a chetoacidosi diabetica, condizione in cui le cellule, non essendo in grado di usare il glucosio, utilizzano i depositi di grasso e il muscolo come fonte alternativa di energia determinando un accumulo di corpi chetonici acidi nel sangue. La chetoacidosi diabetica è molto grave e, se non viene tempestivamente curata, può portare a perdita di coscienza e anche alla morte. I segni di chetoacidosi diabetica comprendono:
- necessità di urinare frequentemente
- necessità di bere
- stanchezza e letargia (scarse energie e sonnolenza)
- visione offuscata
- dolori addominali (in genere a livello dello stomaco)
- nausea e vomito
- difficoltà nella respirazione
- alito con odore particolare di frutta troppo matura (descritto come un odore di pera) dovuto alla presenza di acetone nel sangue
- collasso e perdita di coscienza
Lo specialista diabetologo fornisce alla persona con diabete le informazioni necessarie per ridurre il rischio che si sviluppi la chetoacidosi e lo informa anche sulla possibilità di utilizzare un kit per misurare i chetoni nelle urine, qualora compaiano segnali che possano farne sospettare la presenza. Si tratta, infatti, di una condizione che richiede il ricovero ospedaliero urgente, con la somministrazione di insulina direttamente per via endovenosa e di liquidi, in caso sia presente anche uno stato di disidratazione.
Cura dell’ipoglicemia
Le persone con diabete di tipo 1 in terapia possono, a volte, avere valori bassi di glicemia (ipoglicemia). Se è lieve produce una sensazione di barcollamento, debolezza e fame, e di solito, può essere risolta mangiando o bevendo qualcosa di zuccherino.
Se si verifica una crisi ipoglicemica si dovrebbe consumare una fonte di carboidrati semplici che rilasci velocemente il proprio contenuto di glucosio come, ad esempio, una bevanda zuccherata, una zolletta o una bustina di zucchero (leggi la Bufala o guarda il Video) e, subito dopo, un cibo che liberi più lentamente lo zucchero contenuto (carboidrato complesso ad azione prolungata) come, ad esempio, una barretta di cereali, un panino, un po’ di frutta o del latte.
Nella maggior parte dei casi, queste misure sono sufficienti per alzare la glicemia a livelli normali, anche se potrebbero essere necessarie alcune ore.
Se si sviluppa una grave ipoglicemia possono verificarsi uno stato di confusione e sonnolenza fino ad arrivare alla perdita di coscienza.
In questo caso, sarà necessaria una iniezione, intramuscolo o endovenosa, di glucagone, un ormone che aumenta la glicemia.
Lo specialista diabetologo del Centro che segue la persona con diabete sarà in grado di consigliare come evitare una crisi ipoglicemica e cosa fare nel caso si verifichi.
Altre cure
A lungo termine il diabete di tipo 1 può provocare diverse complicanze e determinare un rischio maggiore di avere malattie cardiache, ictus e malattie renali. Per questo motivo, a volte, le persone con diabete sono trattate anche con farmaci utili a prevenire o curare questo tipo di malattie: basse dosi di aspirina per ridurre il rischio di malattie cardiovascolari; statine per ridurre i livelli di colesterolo oppure farmaci anti-ipertensivi per controllare una pressione arteriosa alta.
Complicazioni
Livelli di glucosio molto elevati nel sangue causano complicanze acute come la chetoacidosi.
Livelli di glicemia superiori a quelli normali, ma non troppo elevati, sono responsabili delle complicanze croniche che possono colpire cuore, vasi sanguigni, reni, occhio e nervi. Per questo motivo sono effettuati controlli periodici di diversi organi.
Malattie cardiache e ictus
Le persone con diabete hanno un rischio aumentato fino a cinque volte rispetto alle persone sane di sviluppare la malattia coronarica o di avere un ictus.
Se la cura del diabete non è adeguata a mantenere la glicemia nella norma, la probabilità di sviluppare aterosclerosi (restringimento dei vasi arteriosi) è aumentata. Ciò può determinare uno scarso flusso di sangue al cuore, e provocare angina (un sordo, pesante o stretto dolore al petto) o infarto, oppure una riduzione di sangue al cervello causando l’ictus.
Per verificare lo stato generale di cuore e vasi sanguigni sono consigliati un elettrocardiogramma e il controllo della pressione arteriosa una volta l’anno.
Danno ai nervi
Alti livelli di glucosio nel sangue possono danneggiare direttamente i nervi o i piccoli vasi sanguigni dei nervi stessi causando danni al sistema nervoso periferico (neuropatia periferica). I sintomi che segnalano danni ai nervi sono formicolio, dolore bruciante e/o intorpidimento che si diffonde dalle dita dei piedi verso il tronco fino alla comparsa di ulcere ai piedi.
Se sono colpiti i nervi dell’apparato gastrointestinale si può verificare nausea, vomito, diarrea o costipazione.
Retinopatia diabetica
Nelle persone con diabete esiste il rischio che si verifichi un danno della retina, definito retinopatia diabetica, che, se non curato, può portare alla perdita della vista.
La retina è il tessuto presente nella parte posteriore dell'occhio e rappresenta l’organo responsabile della vista. I vasi sanguigni che irrorano la retina possono essere danneggiati da elevati livelli di glicemia, come accade agli altri vasi sanguigni del corpo, e causare una importante sofferenza di questo organo.
Per prevenire i danni alla retina le persone con diabete di tipo 1 sono sottoposte a una visita oculistica, che comprende l’esame del fondo oculare, subito dopo l’accertamento (diagnosi) della malattia e dopo 5 anni. In seguito, se non si sono verificati danni, il controllo si effettua ogni due anni. In questo modo, si possono rilevare eventuali danni retinici il più presto possibile, in modo da agire nelle fasi precoci e, quindi, nella maniera più efficace.
Per evitare questi danni è importante che la glicemia sia mantenuta nei livelli normali ma se si riscontrassero danni importanti si ricorre alla terapia con farmaci che vengono iniettati nell'occhio o al trattamento laser.
Malattie renali
Nel tempo il diabete di tipo 1, può causare una riduzione della funzione del rene che, di solito, si associa a un aumento della pressione arteriosa. La terapia è volta a tenere sotto controllo i livelli di glicemia e a ridurre la pressione alta.
In rari casi si può giungere fino all'insufficienza renale che deve essere curata con la dialisi o il trapianto di rene.
La funzionalità del rene deve, quindi, essere controllata annualmente mediante la valutazione della quantità di albumina nelle urine. Nelle persone con diabete di tipo 1, il controllo della funzione renale è consigliato dopo i 5 anni dall'accertamento della malattia.
Problemi ai piedi
Il controllo regolare del piede nelle persone con diabete di tipo 1 è un elemento importante per evitare che si verifichi una complicanza molto pericolosa che richiede l’amputazione. I danni ai vasi sanguigni e ai nervi causati dal diabete si evidenziano a livello del piede con la comparsa di piccole lesioni che devono essere curate il prima possibile. Si tratta di tagli o abrasioni, non facilmente visibili se non sono cercati, che possono causare gravi infezioni ed ulcere.
È consigliabile che le persone con diabete controllino i piedi ogni giorno e tengano sotto controllo eventuali ferite e tagli che non guariscono, la presenza di gonfiore o zone arrossate e le segnalino al medico.
Tutti i pazienti con diabete dovrebbero essere sottoposti a un esame completo del piede almeno una volta l’anno.
Disfunzione sessuale
Negli uomini con diabete, in particolare quelli che fumano, il danno ai nervi e ai vasi sanguigni può portare a problemi di erezione che possono essere curati con farmaci specifici oltre che con il controllo della glicemia.
Le donne con diabete possono manifestare:
- un desiderio sessuale ridotto
- ridotto piacere sessuale
- secchezza vaginale
- dolore durante i rapporti sessuali
Se si verifica una ridotta lubrificazione vaginale, o dolore durante i rapporti sessuali, è possibile utilizzare un lubrificante vaginale o un gel a base di acqua.
Aborto spontaneo e nati morti
Le donne in gravidanza con diabete hanno un rischio aumentato di aborto spontaneo, nati morti o con malformazioni alla nascita messe in relazione con i livelli di glicemia sin dal momento del concepimento. Per questo motivo è importante che, prima di programmare una gravidanza, le donne con diabete seguano un programma specifico che consenta di arrivare al concepimento del bambino con il miglior controllo possibile della malattia. Durante la gravidanza, le donne con diabete di tipo 1 devono essere seguite da un gruppo di specialisti che comprenda anche il ginecologo.
Vivere con
È importante che le persone con diabete di tipo 1 si prendano cura della propria salute e del proprio benessere con il sostegno degli esperti coinvolti nella cura del diabete: il medico di famiglia, lo specialista diabetologo e il personale del Centro diabetologico.
Poiché la malattia si manifesta quasi sempre in età giovanile, è importante trovare un equilibrio tra il controllo della malattia e le attività scolastiche, fisiche e ricreative che fanno parte della vita quotidiana di un bambino e di un ragazzo.
Inoltre, essendo una malattia cronica, la persona con diabete dovrà avere contatti regolari con il medico di famiglia e gli specialisti del centro diabetologico per concordare i controlli periodici, la terapia e segnalare le eventuali problematiche che dovessero manifestarsi.
Le persone con diabete di tipo 1 accertato dovranno adottare uno stile di vita sano, seguire un'alimentazione bilanciata, praticare esercizio fisico regolare e sottoporsi periodicamente agli esami del sangue. Questo significa:
- seguire una dieta sana ed equilibrata
- mantenere un peso ottimale o perdere peso, se si è in sovrappeso
- smettere di fumare (se si fuma)
- limitare o ridurre il consumo di bevande alcoliche
- praticare esercizio fisico regolare
Stile di vita corretto
Alimentazione sana
Una dieta sana ed equilibrata non richiede di evitare del tutto determinati tipi di alimenti ma di ridurre le quantità di grasso, sale e zucchero aumentando la quantità di cibi ricchi di fibre.
In linea generale è consigliabile mangiare, in giuste quantità, una fonte di carboidrati complessi come la pasta, consumare frutta e verdura. I cibi ricchi in proteine possone essere consumati ma devono essere limitati nelle persone con problemi renali.
Una dieta equilibrata è la prima cura per una persona con diabete di tipo 1 e su essa è personalizzata la terapia insulinica.
Esercizio fisico regolare
L'attività fisica abbassa la glicemia e, per tale motivo, è importante che una persona con diabete pratichi un esercizio fisico regolare, dedicandosi ad almeno 150 minuti (2 ore e 30 minuti) ogni settimana di attività aerobica di moderata intensità, come la bicicletta o la camminata veloce. Se la persona con diabete desidera iniziare una attività fisica specifica, dovrà consultare il proprio medico di famiglia o gli specialisti del centro diabetologico perché potrebbe essere necessario modificare la cura con l’insulina, o la dieta, per mantenere la glicemia costante.
Fumo
L’abitudine al fumo aumenta il rischio di sviluppare una malattia cardiovascolare, come infarto o ictus, in particolare nelle persone con diabete.
Se si vuole smettere di fumare, il medico di famiglia, o appositi Centri antifumo, saranno in grado di fornire consulenza e assistenza.
Alcol
Il consumo di bevande alcoliche va limitato o ridotto. La persona con diabete, in particolare, deve evitare di bere alcol a stomaco vuoto.
In base alla quantità di bevande alcoliche assunte, l'alcol in esse contenuto può aumentare o diminuire i livelli di glucosio nel sangue, causando stati di iperglicemia o di ipoglicemia. L’assunzione di alcol può anche influenzare l’efficacia della cura con l’insulina o il dosaggio del glucosio nel sangue.
Vaccinazioni
La vaccinazione contro l’influenza è raccomandata alle persone con malattie croniche nel periodo autunnale. È consigliata anche la vaccinazione contro la polmonite pneumococcica come protezione da questa grave infezione polmonare.
Cura dei piedi
La persona con diabete ha un rischio maggiore di sviluppare problemi ai piedi, quali le ulcere e le infezioni conseguenti a piccoli tagli ed escoriazioni. È consigliabile, quindi, controllare regolarmente i piedi per verificare la presenza di tagli o vesciche anche perché, se i nervi nei piedi sono danneggiati, può succedere di non sentire il dolore o fastidio provocato da queste alterazioni.
Le unghie devono essere mantenute corte, l’igiene del piede deve essere accurata e quotidiana e devono essere indossate scarpe che si adattino correttamente ai piedi. È consigliabile consultare il podologo per rilevare in tempo eventuali problemi.
Qualora si verifichi una lesione al piede che non mostra segni di guarigione nel giro di pochi giorni, deve essere consultato subito il medico di famiglia o lo specialista diabetologo.
Controlli della vista
Le persone con diabete devono effettuare un controllo periodico degli occhi per verificare l’eventuale presenza di un danno alla retina, definito retinopatia diabetica, una condizione che, se non curata, può portare alla perdita della vista. La retina, infatti, è il tessuto presente nella parte posteriore dell'occhio e rappresenta l’organo responsabile della visione. I vasi sanguigni che irrorano la retina possono essere danneggiati da elevati livelli di glicemia causando così una importante sofferenza di questo organo.
Le persone con diabete di tipo 1 dovrebbero sottoporsi a una visita oculistica, che comprende l’esame del fondo oculare, subito dopo la diagnosi della malattia e dopo 5 anni. Se non si evidenziano lesioni, in seguito il controllo può essere eseguito ogni due anni. In questo modo, si possono evidenziare eventuali danni retinici in fase iniziale che si possono curare nella maniera più efficace.
Il controllo della retina consiste in una visita effettuata dal medico oculista o in una fotografia eseguita con un apparecchio specifico, che consente di osservare il fondo degli occh.
Diabete e gravidanza
In gravidanza le donne con diabete hanno un rischio aumentato di aborto spontaneo, nati morti o malformazioni congenite, messo in relazione ai livelli di glicemia sin dal momento del concepimento. Per tutti questi motivi è molto importante che la donna in gravidanza abbia un controllo ottimale della glicemia. Quindi è importante che prima di programmare una gravidanza le donne con diabete seguano un programma specifico che consenta loro di arrivare al concepimento con il miglior controllo possibile della malattia. Durante la gravidanza le donne con diabete devono essere seguite da un un team di specialisti che includa il medico ginecologo.
Durante la gravidanza può accadere che donne sane possano avere un aumento dei livelli di glucosio nel sangue. Questa condizione è definita diabete gestazionale e interessa fino al 18% delle donne in gravidanza.
È raccomandata l’assunzione di acido folico in fase di programmazione e durante la gravidanza per ridurre il rischio di problemi al midollo spinale del feto.
In gravidanza la donna con diabete deve eseguire controlli periodici degli occhi e della funzione renale e cardiaca e potrebbe essere richiesto anche un controllo della funzione tiroidea.
Link approfondimento
EpiCentro (ISS). Consumo di bevande alcoliche
Public Health England. Diabetes (Inglese)
Prossimo aggiornamento: 13 Novembre 2027




























