Introduzione
L'ictus (termine latino che significa colpo) è una grave malattia che si verifica in modo improvviso a causa della riduzione, o dell'interruzione, dell'afflusso di sangue al cervello, intendendo con questo termine il cervello, il cervelletto, ed il tronco encefalico racchiusi nella scatola cranica, dovuta a ostruzione o a rottura di un'arteria cerebrale.
Tale evento provoca una carenza di ossigeno e nutrienti nei tessuti cerebrali, con conseguente morte delle cellule nervose.
La caratteristica principale di questa condizione è la sua insorgenza improvvisa, spesso senza preavviso né dolore, tanto da colpire anche persone in apparente stato di benessere.
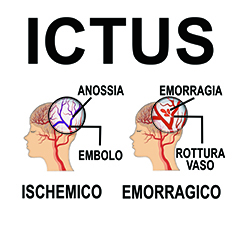
Dal punto di vista clinico si distinguono due forme: la più frequente, l'ictus ischemico (circa l'80 % dei casi), si verifica quando un coagulo di sangue ostruisce un'arteria che porta sangue al cervello; l'ictus emorragico è causato dalla rottura di un'arteria con fuoriuscita di sangue che invade e comprime il tessuto cerebrale circostante.
Si parla di attacco ischemico transitorio (TIA, transient ischaemic attack) quando l'afflusso di sangue al cervello si interrompe per breve tempo.
L’ictus è una grave emergenza medica e richiede una cura immediata: un intervento rapido può ridurre al minimo i danni al cervello e le possibili complicazioni. Qualora si assista una persona e si sospetti un possibile ictus in corso è necessario chiamare subito il 112 o il 118 per il trasporto in ospedale. Al suo arrivo in ospedale sarà sottoposta immediatamente a:
- visita neurologica specialistica
- tomografia computerizzata (TAC) o risonanza magnetica (RMN) per vedere le immagini del cervello e valutarle nel più breve tempo possibile
- ricovero presso una “stroke unit”, struttura specializzata nell'accertamento e nella cura dell’ictus
- riabilitazione specifica
Successivamente alla persona sarà consegnato il piano delle cure, della riabilitazione e dei controlli clinici da effettuare e sarà trasferita dall'ospedale alla comunità garantendole il supporto a lungo termine.
I fattori di rischio dell’ictus sono: la pressione arteriosa alta (ipertensione arteriosa), il livello di colesterolo nel sangue elevato (ipercolesterolemia), il diabete, l’obesità, l’abitudine al fumo (leggi la Bufala), l’abuso del consumo di alcol.
L'aumento del livello dei fattori di rischio dipende in gran parte dall'adozione di stili di vita non corretti, pertanto, l’ictus può essere efficacemente prevenuto adottando:
- alimentazione corretta, povera di grassi di origine animale (grassi saturi) e di colesterolo, povera di sale e di zuccheri
- regolare e quotidiana attività fisica
- rinuncia al fumo e all'eccessivo consumo di bevande alcoliche
Sintomi
I disturbi (sintomi) causati dall'ictus sono molteplici, iniziano all'improvviso e dipendono dalla porzione di cervello colpita e dall'entità del danno. I principali sono:
- viso, è possibile che la parte sinistra o destra del viso risulti cadente, che la persona non sia in grado di ridere o che la bocca o la palpebra siano abbassate
- braccia, improvvisa debolezza o intorpidimento, specialmente da un lato del corpo, per cui una persona colpita da ictus può non essere in grado di sollevare un braccio o di mantenerlo alzato allo stesso livello dell'altro
- linguaggio, può essere alterato, oppure assente: la persona ha difficoltà a parlare o fa fatica a trovare le parole giuste
Riconoscere rapidamente questi segni è fondamentale, soprattutto quando si viva con (o si conosca bene) una persona a rischio (ad esempio, un individuo anziano, diabetico o iperteso). A volte possono comparire anche altri disturbi, fra questi:
- paralisi totale di metà del corpo, con difficoltà improvvisa a camminare
- improvvisa perdita o offuscamento della vista, da uno o entrambe gli occhi
- giramenti di testa (vertigini)
- confusione
- difficoltà nel comprendere cosa viene detto dalle persone vicine
- problemi nella stabilità e nella coordinazione
- difficoltà a deglutire (disfagia)
- improvviso e forte mal di testa che culmini in un dolore così forte da non essere mai stato sperimentato
- perdita di conoscenza
Questi sintomi possono anche dipendere da cause diverse dall'ictus ma necessitano comunque di attenzione e di una diagnosi differenziale.
Attacco Ischemico Transitorio (TIA).
I segnali di un attacco ischemico transitorio sono gli stessi dell'ictus ma, in genere, durano da pochi minuti a poche ore prima di sparire del tutto. Sebbene i disturbi (sintomi) tendano a ridursi progressivamente, un TIA non deve mai essere ignorato poiché costituisce un serio campanello di allarme di una riduzione del flusso di sangue al cervello e della possibile comparsa di un ictus nei mesi successivi. Se si sospetta di avere un TIA, è necessario contattare il medico, chiamare il numero telefonico di emergenza 118 (o il 112 in alcune regioni) o recarsi al pronto soccorso nel più breve tempo possibile. Anche nel caso in cui i disturbi (sintomi) scompaiano durante l’attesa dell’ambulanza, è comunque necessario recarsi in ospedale per essere visitati. Sintomi che si risolvono presto (in meno di 24 ore) possono far sospettare la presenza di un TIA ed indicare la possibile comparsa di un ictus a breve termine. Dopo la valutazione iniziale può essere necessario il ricovero per ulteriori accertamenti e, se è necessario, per iniziare il trattamento specifico.
Cause
L’ictus ischemico e l’ictus emorragico possono essere determinati da varie cause.
L’ictus ischemico è il più comune; si verifica quando un coagulo blocca il flusso del sangue interrompendo così il trasporto di ossigeno al cervello. I coaguli di sangue si formano, di solito, nelle aree in cui le arterie si restringono o sono ostruite da depositi di lipidi e colesterolo, noti come placche aterosclerotiche. I principali fattori di rischio dell’arteriosclerosi sono:
- pressione arteriosa elevata (ipertensione arteriosa)
- obesità
- elevati livelli di colesterolo (ipercolesterolemia)
- diabete
- abitudine al fumo
- eccessivo consumo di bevande alcoliche
Un'altra possibile causa di ictus è la fibrillazione atriale, una condizione in cui il cuore batte in modo irregolare e non si contrae sufficientemente per spingere tutto il sangue nelle arterie. La parte di sangue che rimane negli atrii può formare dei coaguli che passando per il ventricolo sinistro possono raggiungere le arterie che irrorano il cervello ed ostruirle. La fibrillazione atriale può essere dovuta a malattie polmonari, malattie delle valvole cardiache, abuso di bevande alcoliche, cardiopatia coronarica, o ipertiroidismo.
L’ictus emorragico (emorragia cerebrale/intracranica) si verifica quando un'arteria situata all'interno della testa (intracranica) si rompe causando la fuoriuscita di sangue nel cervello. La causa principale dell’ictus emorragico è la pressione arteriosa elevata che, a sua volta, può essere causata da:
- eccessivo consumo di sale nella alimentazione
- sovrappeso/obesità
- uso eccessivo di bevande alcoliche
- abitudine al fumo
- vita sedentaria
- stress, che può portare ad un temporaneo innalzamento della pressione
L'ictus emorragico può anche verificarsi in seguito alla rottura di un aneurisma cerebrale, vale a dire della dilatazione anormale di un vaso sanguigno del cervello.
Diagnosi
Gli ictus sono accertati (diagnosticati) sottoponendo la persona ad un accurato esame delle funzioni fisiche (paralisi, disturbi del linguaggio, difficoltà a deglutire) ed analizzando le immagini del cervello ottenute tramite la tomografia assiale computerizzata (TAC) o la risonanza magnetica nucleare (RMN).
Inoltre, sono disponibili diverse indagini cliniche utili ad identificare le cause dell’ictus: un prelievo di sangue per verificare il livello di colesterolemia e glicemia, un elettrocardiogramma per controllare la frequenza e la regolarità del ritmo cardiaco ed il controllo della pressione arteriosa.
Tomografia Assiale Computerizzata (TAC)
Anche se i segni fisici di un ictus sono evidenti, è necessario effettuare una tomografia computerizzata al cervello per determinare:
- se l’ictus sia stato causato dall'ostruzione (ictus ischemico) o dalla rottura di un’arteria (ictus emorragico)
- la parte di cervello colpita
- l’ampiezza del danno
La TAC è come una radiografia, usa immagini multiple (scansione) per costruire un quadro dettagliato e tridimensionale del cervello ed aiutare così ad identificare le aree colpite. Prima o durante la scansione può essere somministrato, con una iniezione endovena, il mezzo di contrasto che migliora la chiarezza delle immagini e la visione dei vasi sanguigni che irrorano il cervello. Poiché l’ictus emorragico e l’ictus ischemico richiedono cure diverse, più rapido è l’accertamento del tipo di ictus presente, più efficace sarà la terapia.
Risonanza Magnetica Nucleare (RMN)
La risonanza magnetica nucleare usa un potente campo magnetico e delle onde radio per riprodurre una immagine dettagliata del cervello.
In presenza di più disturbi (sintomi) complessi, quando la grandezza e la posizione del danno siano sconosciute o si sia verificato un TIA, la risonanza magnetica è più appropriata. Essa consente, infatti, un’analisi dettagliata del tessuto cerebrale permettendo di localizzare aree più piccole colpite dall'ictus. Come nella TAC, anche nella risonanza magnetica può essere usato il mezzo di contrasto per migliorare la qualità delle immagini.
Esame della deglutizione
È importante per chiunque abbia avuto un ictus indagare se la capacità di deglutire risulti alterata; se alterata infatti esiste il rischio che cibo e bevande possano entrare nella trachea e nei polmoni causando la polmonite cosiddetta ab ingestis. In genere, la persona colpita da ictus può avere difficoltà a deglutire normalmente, è il medico che decide se somministrare liquidi o nutrienti per via endovenosa o attraverso un tubicino allo stomaco.
È opportuno effettuare delle indagini per confermare l’eventuale causa dell'ictus. Esse includono:
- eco doppler carotideo, esame ad ultrasuoni che permette di evidenziare la riduzione dell’ampiezza o l’ostruzione delle arterie situate nel collo, le carotidi, che portano il sangue al cervello. Tale esame, non invasivo, comporta il passaggio sulla pelle del collo, in corrispondenza delle arterie, di una piccola sonda (trasduttore) che emette onde sonore ad alta frequenza e registra l’eco delle onde che rimbalzano sui tessuti e nelle cellule del sangue. Un computer collegato alla sonda consente di vedere in tempo reale le onde sonore su un monitor. Le informazioni sulla velocità del flusso sanguigno vengono poi visualizzate in un grafico.
In alcuni casi si può ricorrere ad un altro tipo di esame ad ultrasuoni, l’ecocardiogramma, per ottenere immagini del cuore. Consiste nell'utilizzo di una sonda ecografica da passare sul torace per ricevere immagini dettagliate del funzionamento del cuore.
Terapia
La cura (terapia) rapida ed efficace dell’ictus può evitare la morte e la disabilità a lungo termine; la cura specifica dipende dal tipo di ictus (ischemico/emorragico) e consiste nell'assunzione di farmaci; per alcune persone è necessaria la chirurgia.
Cura dell’ictus ischemico
La cura dell’ictus ischemico mira a ripristinare il flusso sanguigno al cervello. L’intervento deve essere tempestivo poichè ogni minuto di ischemia cerebrale aumenta il rischio di danni permanenti. L’obiettivo principale nella fase acuta è riaprire l’arteria ostruita e limitare l’estensione del danno. La terapia consiste nella somministrazione di una combinazione di farmaci che, oltre a curare l’ictus, siano in grado di prevenirne un possibile ripresentarsi (recidiva). Alcuni medicinali devono essere somministrati entro un breve periodo di tempo dalla comparsa dei sintomi (fase acuta) mentre altri, possono essere utilizzati solo dopo la fase acuta e, da quel momento in poi, assunti per un periodo prolungato.
L'ictus ischemico è trattato con la somministrazione di un farmaco fibrinolitico, cioè in grado di sciogliere i coaguli di sangue e ripristina l’afflusso di sangue al cervello. Questo tipo di trattamento, chiamato trombolisi, è efficace se somministrato il prima possibile dalla comparsa dell’ictus; tuttavia non è generalmente, consigliabile se sono trascorse più di quattro ore e mezzo dall'inizio dei disturbi o se sono presenti dei criteri di esclusione correlati con un aumentato rischio di sanguinamento. Dopo questo intervallo di tempo, infatti, non vi è certezza che il farmaco possa essere benefico. Comunque, prima di procedere con la trombolisi, è fondamentale eseguire una TAC o una RMN per confermare che si tratti effettivamente di un ictus ischemico poichè nel caso di ictus emorragico l’uso della trombolisi è controindicato.
Alla maggior parte delle persone viene somministrata una dose di farmaci cosiddetti anti-aggreganti, per ridurre il rischio di formazione di un nuovo coagulo. Sono disponibili vari medicinali dotati di tale azione, ad iniziare dall'aspirina. Ad alcuni pazienti vengono prescritti farmaci anticoagulanti per ridurre il rischio di formazione di nuovi coaguli come il warfarin (TAO: terapia anticoagulante orale), oppure il rivaroxaban, dabigatran and apixaban medicinali anticoagulanti orali per uso a lungo termine (NAO: nuovi anticoagulanti orali). Ci sono, inoltre, altri anticoagulanti chiamati eparine che possono essere impiegati solo tramite iniezione e sono utilizzati per un breve periodo.
Gli anticoagulanti possono essere usati per la prevenzione dell’ictus in caso di:
- fibrillazione atriale
- persone a rischio di formazione di coaguli (trombosi venosa profonda) nelle vene delle gambe (arti inferiori) per l'immobilità causata da un precedente ictus o da altra causa (tumori)
Se la pressione arteriosa risulta alta, possono essere somministrati farmaci per abbassarla. I medicinali comunemente usati includono:
- inibitori dell'enzima di conversione dell'angiotensina (ACE-inibitori)
- calcio-antagonisti
- beta-bloccanti
- antagonisti del recettore dell'angiotensina II (o sartani)
- vasodilatatori ad azione diretta
- diuretici tiazidici
Se il livello di colesterolo nel sangue è troppo elevato, possono essere somministrati medicinali denominati statine. Si tratta di sostanze che riducono il livello di colesterolo nel sangue bloccando l’enzima che lo produce presente nel fegato.
Alcuni ictus ischemici sono causati dal restringimento della carotide, un'arteria del collo che porta sangue al cervello. Tale restringimento, chiamato stenosi, è dovuto alla formazione di uno, o più, ispessimenti nella parete dell’arteria. Quando la stenosi carotidea è particolarmente grave, può essere necessario un intervento chirurgico per ridurla e ristabilire un adeguato flusso sanguigno. L'intervento viene eseguito mediante una tecnica chiamata endoarteriectomia carotidea che consiste nell'incisione dell’arteria carotide per rimuovere la/le placche che la ostruiscono.
Cura dell’ictus emorragico
Il trattamento dell’ictus emorragico è diverso da quello dell’ictus ischemico, anche in caso di ictus emorragico sono somministrati medicinali, come gli ACE-inibitori, per abbassare la pressione arteriosa e prevenire ulterori episodi di ictus. Se la persona colpita dall'ictus assumeva in precedenza farmaci di anti-coagulanti, può essere necessario somministrare medicinali in grado di invertirne gli effetti, riducendo così il rischio di peggioramento dell’emorragia.
Per rimuovere il sangue accumulato nel cervello e riparare i vasi sanguigni danneggiati, si ricorre alla chirurgia d’urgenza. In genere, in questi casi si procede con la craniotomia che consiste nella rimozione di una sezione del cranio per permettere al chirurgo di accedere alla zona del sanguinamento. Durante l'intervento il chirurgo ripara l’arteria danneggiata e si assicura che non siano presenti coaguli che possano impedire il normale l’afflusso di sangue al cervello. Una volta fermata l’emorragia, la parte della scatola cranica rimossa viene sostituita da una placca metallica.
Cure di supporto
In aggiunta alle terapie già illustrate, può essere necessario ricorrere a ulteriori cure a breve termine per risolvere alcuni dei problemi che affliggono le persone che hanno avuto un ictus. Tra queste:
- alimentazione, mediante il sondino naso-gastrico in caso di difficoltà a deglutire (disfagia)
- integrazione di sostanze nutritive, in caso di malnutrizione
- liquidi, somministrati direttamente per via endovenosa in caso di rischio di disidratazione
- ossigeno, fornito tramite tubicini nasali o mascherina in caso di bassi livelli di ossigeno nel sangue
Prevenzione
Alcuni rilevanti fattori di rischio per l’ictus non sono modificabili. Essi includono:
- età, è più probabile avere un ictus dopo i 65 anni
- storia familiare, se un parente di primo grado (genitori, fratelli o sorelle, figli) ha avuto un ictus in giovane età (prima dei 55 anni), il rischio di esserne colpiti è più alto
- storia medica personale, se nel corso della vita si è già avuto un ictus, un TIA o una cardiopatia ischemica, il rischio di avere un ictus è più elevato
È comunque possibile contrastare efficacemente l'insorgenza di ictus o il verificarsi di un secondo episodio modificando il proprio stile di vita, prevenendo la formazione di depositi di lipidi e colesterolo nelle arterie (placche aterosclerotiche) e mantenendo la pressione arteriosa al di sotto dei valori di 140/90 mmHg (leggi la Bufala). Dal momento che anche il battito del cuore irregolare, (fibrillazione atriale) può aumentare in modo significativo il rischio di ictus, coloro che ne soffrono dovrebbero consultare lo specialista per valutare l’opportunità, o meno, di prendere farmaci anticoagulanti che riducano la probabilità che ciò avvenga.
Alimentazione
Una alimentazione varia e bilanciata, fatta di porzioni modeste, con scarso consumo di grassi saturi e colesterolo, povera di sale e di zuccheri, ricca di verdura e frutta, cereali integrali, legumi e pesce diminuisce il rischio di sviluppare malattie cardiovascolari. Frutta e verdura sono ricche di vitamine, minerali e fibre, e aiutano a mantenere il corpo in buona salute. L’ideale è mangiare ogni giorno almeno cinque porzioni da 80g di frutta e verdura.
Un importante fattore di rischio per la comparsa delle malattie cardiovascolari è costituito dal colesterolo, di cui esistono due tipi:
- con lipoproteine a bassa densità (LDL), composte principalmente da grasso e da una piccola quantità di proteine; questo tipo di colesterolo si deposita nella parete delle arterie e le può ostruire quindi, spesso, è definito "colesterolo aterogeno" o “colesterolo cattivo”
- con lipoproteine ad alta densità (HDL), composte principalmente da proteine più una piccola quantità di grasso; questo tipo di colesterolo non si deposita nelle arterie quindi, spesso, è definito "colesterolo buono"
L'aumento del colesterolo LDL è favorito dall'assunzione di cibi contenenti grassi saturi e colesterolo, quali:
- insaccati, carni rosse e carni grasse, lardo e pancetta
- burro e panna
- rosso d’uovo (tuorlo)
- formaggi
- dolci e biscotti
- cibi che contengono olio di palma o di cocco (ricchi di grassi saturi)
Invece, includere nell'alimentazione grassi polinsaturi diminuisce i livelli di colesterolo nel sangue e aumenta quelli del colesterolo HDL, aiutando a ridurre le placche aterosclerotiche delle arterie. Cibi ricchi di grassi polinsaturi includono:
- pesce azzurro
- avocado
- noci e semi
- olio di semi di girasole e di colza
L'olio extravergine d’oliva è ricco di grassi monoinsaturi; anche i grassi monoinsaturi hanno la peculiarità di abbassare i livelli di colesterolo LDL e di aumentare quelli del colesterolo HDL.
Ricordiamo comunque che i grassi sono molto calorici, pertanto se ne raccomanda l'uso in quantità moderata.
Fumo
Il fumo costituisce uno dei principali fattori di rischio per le malattie cardiovascolari, contribuendo allo sviluppo di arteriosclerosi e ipertensione arteriosa. Il fumo aumenta in maniera significativa il rischio di avere un ictus, poiché restringe le arterie e rende più probabile la formazione di coaguli. Smettendo di fumare si riduce la probabilità che possa verificarsi.
Esiste in Italia un Telefono Verde contro il Fumo (TVF): 800 554 088, servizio nazionale anonimo e gratuito che svolge attività di consulenza sulle problematiche legate al fenomeno del tabagismo (per maggiori informazioni consultare il sito del Telefono Verde contro il fumo dell'Istituto Superiore di Sanità).
Pressione arteriosa elevata (Ipertensione arteriosa)
Una pressione arteriosa costantemente elevata (ipertensione arteriosa) può sottoporre il cuore ad uno sforzo eccessivo, aumentando il rischio di infarto. L'ipertensione può essere ridotta moderando il consumo di bevande alcoliche, mantenendo il peso corporeo nella norma, praticando una regolare attività fisica e seguendo un’alimentazione varia e bilanciata. Quest'ultima dovrebbe prevedere porzioni modeste e un apporto ridotto di sale, grassi saturi, colesterolo e zuccheri. Il sale, infatti, contribuisce ad aumentare la pressione arteriosa; è, quindi, consigliato limitarne l'uso sia in cucina sia in tavola, non superando i 5 grammi al giorno (circa un cucchiaino da tè) tenendo conto anche del sale contenuto negli alimenti confezionati.
Alcol
L’alcol non contiene vitamine nè altri nutrienti: apporta solo calorie. Bere vino o altri alcolici con regolarità fa aumentare la pressione e il peso. Sia per gli uomini sia per le donne non si dovrebbero superare le 14 unità alcoliche a settimana. Per gli uomini si raccomanda di non bere più di due bicchieri di vino al giorno, mentre per le donne è raccomandato solo non superare un bicchiere. Se si consumano 14 unità alcoliche a settimana è preferibile distribuirle nell'arco di tre o più giorni, e consumarle durante i pasti.
Un eccesso nel consumo di alcolici può causare un aumento della pressione arteriosa (ipertensione) e un battito cardiaco irregolare (fibrillazione atriale): due condizioni che aumentano il rischio di ictus.
Peso
Il sovrappeso costringe il cuore a lavorare di più per far circolare il sangue nel corpo, e questo può causare l’aumento della pressione arteriosa.
Se si è in sovrappeso o si è obesi, perdere anche pochi chili può fare una grande differenza nei valori della pressione arteriosa e nella salute in generale.
Esercizio fisico
Mantenersi attivi e praticare regolarmente l’attività fisica abbassa la pressione mantenendo cuore e vasi sanguigni in buone condizioni. L’attività fisica regolare aiuta, inoltre, a perdere peso, a ridurre la pressione arteriosa e a controllare la tensione emotiva.
Sono raccomandate attività a basso impatto come camminare, nuotare e andare in bicicletta. Attività più impegnative, come il calcio e il tennis potrebbero non essere indicate; è bene consultare il proprio medico per effettuare scelte adatte al proprio stato di salute.
Se si è in fase di convalescenza dopo un ictus, è opportuno discutere con il medico il piano di attività fisica cui potersi dedicare. Infatti, potrebbe non essere possibile svolgerla nelle prime settimane o nei primi mesi dopo l’ictus, ma dovrebbe essere fattibile iniziare a fare degli esercizi una volta che la riabilitazione sia a buon punto.
Controllare lo stress
Evitare lo stress inutile e imparare le tecniche per affrontare e gestire lo stress di tutti i giorni.
Vivere con
I danni al cervello causati dall'ictus possono essere estesi; sebbene alcune persone si riprendano velocemente, altre hanno bisogno di supporto a lungo termine per gestire le difficoltà e riacquistare maggior indipendenza. Il percorso di recupero (riabilitazione) è specifico e dipende dai disturbi (sintomi) e dalla loro gravità. Spesso inizia in ospedale per poi proseguire a casa o in clinica.
Il team di specialisti è indispensabile per aiutare il processo di riabilitazione: fisioterapisti, psicologi, terapisti occupazionali, logopedisti, infermieri specializzati e medici. Durante tale periodo è utile fissare degli obiettivi che aiutino la persona nella completa ripresa.
Occorre anche gestire i principali problemi psicologici che possono colpire le persone dopo un ictus:
- depressione, molte persone sperimentano intense crisi di pianto e si sentono senza speranza ed esclusi dalle attività sociali
- ansia, senso di paura e insicurezza accompagnato da attacchi di panico
Sono comuni anche sentimenti quali rabbia, frustrazione e smarrimento.
La persona colpita da ictus dovrebbe ricevere una valutazione psicologica dal team sanitario al fine di individuare eventuali problemi emotivi.
È importante fornire al paziente indicazioni mirate ad affrontare meglio l'impatto psicologico dell’ictus, in particolare, l’effetto che questo può avere sulle relazioni con gli altri componenti della famiglia e con il partner. È inoltre auspicabile che siano effettuate valutazioni periodiche per monitorare l’eventuale comparsa di disturbi di natura psicologica.
Questi problemi possono risolversi col tempo, ma se sono gravi o durano a lungo, il medico generico potrebbe suggerire di rivolgersi a specialisti esperti in tale campo (psichiatri o psicologi clinici).
Farmaci e terapie psicologiche (quali il counselling o la terapia cognitivo-comportamentale) sono d’aiuto. La terapia cognitivo-comportamentale mira a cambiare il modo di vedere le cose, inducendo e incoraggiando stati d’animo positivi.
Prossimo aggiornamento: 17 Dicembre 2027




























