Introduzione
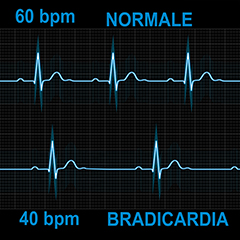
La bradicardia consiste nel rallentamento del battito cardiaco al di sotto dei livelli normali. Il numero di battiti del cuore al minuto (frequenza cardiaca) è controllato da segnali elettrici trasmessi attraverso il tessuto cardiaco. A riposo, la frequenza del battito del cuore è regolare e, generalmente, è compresa tra le 60 e le 100 pulsazioni al minuto. Si parla di bradicardia, quando la frequenza cardiaca è inferiore a 50 battiti al minuto.
La bradicardia può svilupparsi anche fisiologicamente durante il sonno edè comune nelle persone che effettuano sport a livello agonistico; queste forme non rappresentano motivo di preoccupazione. Nei casi fisiologici, la bradicardia è asintomatica. I sintomi di solito compaiono o aumentano in una situazione in cui è richiesta una maggiore gittata cardiaca.
Diventa una malattia quando il rallentamento della frequenza cardiaca non consente al cuore di pompare abbastanza sangue nel corpo e il cervello e gli altri organi non ricevono il rifornimento di ossigeno di cui hanno bisogno. Di conseguenza, possono verificarsi alcuni disturbi (sintomi):
- sensazione di mancamento o svenimento (sincope)
- vertigini
- debolezza
- fatica
- respiro corto
- dolore al petto
- problemi di confusione mentale
- facile affaticamento durante l'attività fisica
La bradicardia è causata da fattori che alterano i normali impulsi elettrici che controllano l’azione di pompa del cuore. Tra questi, possiamo citare i danni al tessuto muscolare del cuore, le malformazioni presenti alla nascita (cardiopatie congenite), le infezioni, i disturbi metabolici come l'ipotiroidismo e l'ipopotassemia, le infiammazioni, le apnee notturne, la pressione alta (ipertensione arteriosa), l’uso di alcuni farmaci, ecc. Inoltre la bradicardia è comune negli anziani a causa del normale processo di invecchiamento e della progressione di altre malattie.
Per accertare (diagnosticare) la bradicardia il medico, o il cardiologo, valuta i disturbi (sintomi) raccontati dalla persona che lo consulta, si informa su eventuali altre malattie presenti o passate (storia clinica), chiede se ci siano altri familiari con la bradicardia (storia familiare), effettua una visita clinica accurata e, se lo ritiene opportuno, prescrive alcuni esami di approfondimento.
La cura (terapia) della bradicardia dipende dai fattori che la determinano e dalla gravità dei disturbi (sintomi). Se non curata, può causare delle complicazioni diverse in base al tipo di danno presente nel tessuto cardiaco, alla posizione del difetto di conduzione elettrica e al grado di rallentamento del battito del cuore.
Il modo più efficace per prevenire la bradicardia è ridurre il rischio di sviluppare malattie cardiovascolari. Le persone che già ne soffrono dovrebbero controllarle nel tempo e seguire le indicazioni del medico curante per ridurre il rischio che possano determinare la bradicardia.
Il sistema elettrico del cuore
Conoscere il funzionamento del sistema elettrico del cuore aiuta a capire le cause e le complicazioni cui si può andare incontro quando la frequenza del battito cardiaco e la sua funzione di pompa presentano importanti alterazioni.
Il cuore ha un suo sistema elettrico interno, attraverso cui viaggiano gli impulsi per far contrarre le fibre muscolari. Il segnale elettrico nasce in un gruppo di cellule, denominato nodo seno-atriale, che si trova nell’atrio destro e determina la frequenza del battito cardiaco normale. Dal nodo seno-atriale (il pace-maker naturale) il segnale elettrico si propaga al resto dell’atrio destro e al vicino atrio sinistro, entrambi gli atri si contraggono e pompano il sangue nei ventricoli. Dagli atri, il segnale elettrico passa ai ventricoli attraverso il nodo atrio-ventricolare, che si trova al confine tra atri e ventricoli. Il nodo atrio-ventricolare trasmette il segnale elettrico a un fascio di cellule specializzate chiamato fascio di His che, a sua volta, lo diffonde lungo due linee (rami o branche): il ramo di sinistra per stimolare il ventricolo sinistro e il ramo di destra per stimolare il ventricolo destro. Quando l'impulso elettrico viaggia lungo questi rami, i ventricoli si contraggono e pompano il sangue: il ventricolo destro invia sangue povero di ossigeno ai polmoni, dove viene ossigenato, e il ventricolo sinistro invia sangue ricco di ossigeno a tutto il corpo.
Se qualcosa altera questo complesso sistema di trasmissione degli impulsi, può accadere che il cuore batta troppo velocemente, e in questo caso si parla di tachicardia, oppure troppo lentamente, dando origine alla bradicardia, oppure con un ritmo irregolare denominato aritmia.
La bradicardia si verifica quando i segnali elettrici rallentano o sono bloccati. Spesso ha origine nel nodo seno-atriale a causa della generazione di impulsi rallentati o irregolari. In alcune persone le alterazioni degli impulsi del nodo seno-atriale possono comportare un alternarsi di frequenze cardiache lente e veloci (sindrome bradicardia-tachicardia).
Blocco cardiaco (blocco atrioventricolare)
La bradicardia si verifica quando la conduzione degli impulsii elettrici tra atri e ventricoli è rallentata o interrotta, impedendo che il segnale arrivi correttamente ai ventricoli e determinando una riduzione della frequenza cardiaca.
L'interruzione del segnale elettrico può verificarsi nel nodo atrio-ventricolare, nel fascio di His, o in uno o in entrambi i rami (o branche) destro e sinistro che trasmettono segnali elettrici ai ventricoli.
I blocchi cardiaci sono classificati in base al grado di trasmissione dei segnali dagli atri ai ventricoli in:
- blocco cardiaco di primo grado: è la forma più lieve di blocco cardiaco, tutti i segnali elettrici provenienti dagli atri raggiungono i ventricoli, ma il segnale è un po' rallentato. Il blocco cardiaco di primo grado raramente causa disturbi (sintomi) e, di solito, non necessita di cure a meno che non sia presente anche un’altra anomalia nella conduzione del segnale elettrico
- blocco cardiaco di secondo grado: in questo tipo di blocco non tutti i segnali elettrici a livello degli atri raggiungono i ventricoli, quindi il cuore "perde" alcuni battiti determinando un ritmo più lento e, talvolta, irregolare
- blocco cardiaco di terzo grado (completo): nessuno degli impulsi elettrici generatisi negli atri raggiunge i ventricoli. Quando questo accade, il fascio di His o le cellule del ventricolo agiscono essi stessi come generatori di impulsi alternativi, ma con una frequenza molto più lenta, generando una bradicardia grave
- blocco di branca: l'interruzione di un segnale elettrico nel ramo di destra o di sinistra del fascio di His, è chiamato blocco di branca. La gravità del blocco di branca dipende da quanto siano interessati i due rami, dalla presenza di altri tipi di blocco cardiaco e dal grado di danno al tessuto cardiaco
Sintomi
Se a causa della bradicardia il cervello e gli altri organi non ricevono il rifornimento di ossigeno di cui hanno bisogno, si possono verificare i seguenti disturbi (sintomi):
- sensazione di mancamento o svenimento (sincope)
- vertigini
- debolezza
- fatica
- respiro corto
- dolore al petto
- problemi di confusione mentale
- facile affaticamento durante l'attività fisica
Casi in cui è necessario consultare un medico
Diverse malattie possono causare i segni e i disturbi (sintomi) della bradicardia. È importante, quindi, accertare (diagnosticare) rapidamente quale sia la causa per iniziare subito le cure più adatte. Il medico deve essere consultato anche nei casi in cui ad avere i sintomi della bradicardia sia un bambino perché, solitamente, la frequenza cardiaca normale dei bambini è più alta rispetto agli adulti e varia in base all’età.
In caso di svenimento, di difficoltà nella respirazione o di un dolore al petto che dura alcuni minuti o quando si assiste un’altra persona che ha questi disturbi, è necessario chiamare subito il numero telefonico di emergenza 112 e chiedere l’invio dell’ambulanza (in alcune regioni il numero da chiamare è il 118).
Cause
La bradicardia può essere causata da diversi fattori in grado di alterare i normali impulsi elettrici che controllano il battito del cuore:
- danni al tessuto muscolare del cuore (miocardio) legati all'invecchiamento
- danni al tessuto cardiaco dovuti a un infarto del miocardio o altre malattie cardiovascolari
- pressione alta (ipertensione arteriosa)
- malformazioni cardiache presenti alla nascita (cardiopatia congenita)
- infezione del tessuto cardiaco (miocardite)
- complicazioni legate a un intervento chirurgico al cuore
- scarsa attività della tiroide (ipotiroidismo)
- squilibrio di sostanze minerali (elettroliti) necessarie per la corretta generazione degli impulsi elettrici
- interruzione ripetuta della respirazione durante il sonno (apnea ostruttiva del sonno)
- malattie infiammatorie, come la febbre reumatica o il lupus
- accumulo di ferro negli organi (emocromatosi)
- alcuni farmaci per altri disturbi del ritmo cardiaco, per la pressione alta e per disturbi psichiatrici (psicosi)
Diagnosi
Per accertare (diagnosticare) la bradicardia e determinarne le cause, il medico o il cardiologo eseguono una accurata visita medica, si informano su eventuali malattie presenti o passate (storia clinica) e sulla eventuale presenza di bradicardia tra i familiari (storia familiare).
Sulla base di questi elementi possono prescrivere una serie di esami di approfondimento per individuare la causa della bradicardia:
- elettrocardiogramma (ECG)
L’ECG è l’esame che registra il ritmo cardiaco e l’attività elettrica del cuore. Normalmente si esegue in ospedale o in ambulatorio, richiede solo cinque minuti e non è doloroso; durante il suo svolgimento delle piccole ventose metalliche, chiamate elettrodi, connesse con dei cavi al dispositivo per ECG, sono posizionate su braccia, gambe e torace. Ogni volta che il cuore batte e produce segnali elettrici, il dispositivo (elettrocardiografo) li rileva e li registra su carta (tracciato elettrocardiografico). Dal tipo di tracciato prodotto dall’ECG, il medico può identificare il tipo di bradicardia. Il medico può anche richiedere di indossare un apparecchio ECG portatile durante il normale svolgimento delle attività quotidiane, per cogliere meglio l’episodio di bradicardia e avere ulteriori informazioni sulla frequenza cardiaca e sulla correlazione tra il rallentamento del battito cardiaco e l'insorgenza dei disturbi (sintomi).
I dispositivi portatili comprendono:- holter cardiaco, può essere collocato in una tasca, fissato alla cintura o a una apposita tracolla posta intorno alla spalla. Il dispositivo registra l'attività elettrica del cuore per un periodo di 24 ore, fornendo così la possibilità di valutare il ritmo cardiaco per un periodo prolungato. Generalmente, è richiesto di tenere un diario con orario e attività svolte in modo da poter descrivere eventuali disturbi (sintomi) che si verifichino durante le 24 ore di registrazione dell’attività cardiaca
- registratore di eventi sporadici, monitora l’attività cardiaca nell'arco di settimane o mesi. Quando il malato avverte disturbi (sintomi) che possono essere associati a una aritmia cardiaca preme il tasto di registrazione e l'apparecchio memorizza il segnale elettrocardiografico nel periodo precedente al comando e in quello successivo.
Ciò permette al cardiologo di studiare il ritmo cardiaco durante la comparsa dei sintomi
- ECG da sforzo (test ergometrico)
Il medico può monitorare la frequenza cardiaca, mentre il malato cammina su una pedana scorrevole (tapis roulant) o pedala su una cyclette, per valutarne la variazione in risposta all'attività fisica - tilt test
Chiamato anche test di stimolazione ortostatica passiva, aiuta il medico a capire meglio come la bradicardia contribuisca a provocare gli svenimenti. Sotto attento monitoraggio, il malato si stende su un lettino speciale posto prima in posizione orizzontale e poi ruotato in posizione verticale. Il medico osserva come il cuore e il sistema nervoso rispondono a questi cambiamenti di posizione - esami del sangue
Il cardiologo può prescrivere alcuni esami del sangue per identificare eventuali condizioni che possano contribuire alla bradicardia come, ad esempio, un'infezione, l'ipotiroidismo o uno squilibrio elettrolitico - monitoraggio del sonno
Se il medico ritiene che la bradicardia possa essere legata ad episodi di sospensione del respiro (apnea) che si manifestano durante il sonno, può prescrivere un esame di monitoraggio del sonno
Terapia
La bradicardia deve essere sempre valutata con attenzione, perchè non ha lo stesso significato in tutti i pazienti. Il trattamento da applicare dipende dal tipo di disturbo della conduzione elettr, dalla gravità dei disturbi (sintomi), dalla causa alla base della bradicardi e dal fatto che la condizione sia o meno reversibile. Segni comw shock, svenimenti, insufficienza cardiaca acuta o infarto indicano un rischio elevato di arresto cardiaco. In questi casi bisogna intervenire rapidamente, con l'obiettivo di aumentare la frequenza cardiaca e stabilizzare subito il paziente.
Altre malattie
Se a causare la bradicardia è una malattia specifica, come l'ipotiroidismo o l’apnea ostruttiva del sonno, la sua cura può risolvere anche la bradicardia.
Farmaci
Diversi farmaci, compresi alcuni medicinali prescritti per la cura di altre patologie cardiovascolari, possono causare la bradicardia. Il cardiologo, in genere, durante la visita chiede alla persona bradicardica quali farmaci stia assumendo. Se ritiene che ve ne siano alcuni che potrebbero causare la malattia, li sostituisce. Qualora ciò non fosse possibile per mancanza di alternative e nel caso in cui i disturbi causati dalla bradicardia fossero gravi e irreversibili, soprattutto nei pazienti in età avanzata, può consigliare l'impianto può consigliare l’impianto di uno stimolatore cardiaco (pacemaker)
Stimolatore cardiaco (Pacemaker)
Il pacemaker è costituito da un generatore di impulsi a batteria e da uno o più tubicini, detti elettrocateteri, in grado di trasmettere gli impulsi elettrici al cuore. È impiantato sotto la clavicola e gli elettrocateteri sono guidati fino al cuore attraverso le vene. Il pacemaker controlla il battito del cuore e genera gli impulsi elettrici necessari a modificarne la frequenza in modo adeguato.
La maggior parte dei pacemaker è anche in grado di registrare alcune informazioni sull’attività cardiaca che il cardiologo può utilizzare per controllare il funzionamento del cuore. Per questo è necessario programmare controlli regolari della funzionalità del cuore, anche per garantire il buon funzionamento del pacemaker.
Il pacemaker rappresenta la terapia di elezione per la bradicardia cronica patologica.
Trattamento farmacologico di urgenza
Nei casi di bradicardia grave e con esordio improvviso e’ fondamentale aumentare rapidamente la frequenza cardiaca per alleviare i sintomi e prevenire complicazioni. In questi casi si ricorre ad un trattamento farmacologico d’urgenza: il farmaco di prima scelta è l’atropina per via endovenosa; se la risposta non è sufficiente, si possono utilizzare catecolamine o simpaticomimetici (adrenalina, dopamina), da somministrare esclusivamente in ambiente ospedaliero monitorato.
Complicazioni
Le complicazioni di una bradicardia non curata variano in base al grado di rallentamento della frequenza cardiaca, alla localizzazione del problema di conduzione elettrica e dal tipo di danno presente nel tessuto muscolare del cuore (miocardio).
Se la bradicardia è grave da causare disturbi (sintomi) potrebbero verificarsi:
- svenimenti frequenti
- insufficienza cardiaca (incapacità del cuore di pompare abbastanza sangue)
- arresto cardiaco o morte improvvisa
Prevenzione
Il modo più efficace per prevenire la bradicardia è quello di ridurre il rischio di sviluppare malattie cardiovascolari, di controllarne l’andamento nel tempo se già presenti, e di seguire le indicazioni del medico per ridurre il rischio che compaia la bradicardia.
Prevenire le malattie cardiovascolari
La prevenzione più efficace contro la comparsa di malattie cardiovascolari consiste nell'adottare stili di vita sani:
- seguire un'alimentazione varia e bilanciata
- non fumare
- mantenere la pressione arteriosa entro i livelli normali (120/80 mm Hg)
- svolgere una moderata e regolare attività fisica
Alimentazione
Una alimentazione varia e bilanciata, fatta di porzioni modeste, con scarso consumo di grassi saturi e colesterolo, povera di sale e di zuccheri, ricca di verdura e frutta, cereali integrali, legumi e pesce diminuisce il rischio di sviluppare malattie cardiovascolari. Frutta e verdura sono ricche di vitamine, minerali e fibre, e aiutano a mantenere il corpo in buona salute. L’ideale è mangiare ogni giorno almeno cinque porzioni da 80g di frutta e verdura.
Un importante fattore di rischio per la comparsa delle malattie cardiovascolari è costituito dal colesterolo, di cui esistono due tipi:
- con lipoproteine a bassa densità (LDL), composte principalmente da grasso e da una piccola quantità di proteine; questo tipo di colesterolo si deposita nella parete delle arterie e le può ostruire quindi, spesso, è definito "colesterolo aterogeno" o “colesterolo cattivo”
- con lipoproteine ad alta densità (HDL), composte principalmente da proteine più una piccola quantità di grasso; questo tipo di colesterolo non si deposita nelle arterie quindi, spesso, è definito "colesterolo buono"
L’aumento del colesterolo LDL è favorito dall'assunzione di cibi contenenti grassi saturi e colesterolo, quali:
- insaccati, carni rosse e carni grasse, lardo e pancetta
- burro e panna
- rosso d’uovo (tuorlo)
- formaggi
- dolci e biscotti
- cibi che contengono olio di cocco o di palma (ricchi di grassi saturi)
Invece, includere nell'alimentazione grassi polinsaturi diminuisce i livelli di colesterolo nel sangue e aumenta quelli del colesterolo HDL, aiutando a ridurre le placche aterosclerotiche delle arterie. Cibi ricchi di grassi polinsaturi includono:
- pesce azzurro
- avocado
- noci e semi
- olio di semi di girasole e di colza
L’olio extravergine d’oliva è ricco di grassi monoinsaturi; anche i grassi monoinsaturi hanno la peculiarità di abbassare i livelli di colesterolo LDL e di aumentare quelli del colesterolo HDL.
Ricordiamo comunque che i grassi sono molto calorici, pertanto se ne raccomanda l’uso in quantità moderata.
Fumo
Il fumo costituisce uno dei principali fattori di rischio per le malattie cardiovascolari, poiché causa arteriosclerosi e ipertensione arteriosa.
Esiste in Italia un Telefono Verde contro il Fumo (TVF): 800 554 088, servizio nazionale anonimo e gratuito che svolge attività di consulenza sulle problematiche legate al fenomeno del tabagismo (per maggiori informazioni: Istituto Superiore di Sanità, Telefono verde contro il fumo).
Pressione arteriosa elevata (Ipertensione arteriosa)
Una pressione arteriosa costantemente elevata (ipertensione arteriosa) può danneggiare le arterie e sottoporre il cuore ad uno sforzo eccessivo, aumentando il rischio di infarto. L’ipertensione arteriosa può essere ridotta moderando il consumo di bevande alcoliche, riducendo il peso e mantenendolo nella norma, effettuando una regolare e quotidiana attività fisica e seguendo un’alimentazione varia e bilanciata, con porzioni modeste, povera di sale, grassi saturi, colesterolo e zuccheri. Il sale fa aumentare la pressione arteriosa ed è, quindi, consigliato usarne poco, sia per cucinare che per condire, meno di 5g (circa un cucchiaino da tè) al giorno, considerando anche il sale contenuto negli alimenti confezionati.
Alcol
L’alcol non contiene alcuna vitamina o altro nutriente, dà soltanto calorie. Bere vino o altri alcolici regolarmente fa aumentare la pressione e il peso. Sia gli uomini sia le donne non dovrebbero bere più di 14 unità alcoliche a settimana (negli uomini si raccomanda di non bere più di due bicchieri di vino nell’intera giornata, nelle donne, un solo bicchiere). Se si bevono 14 unità alcoliche a settimana sarebbe meglio che fossero distribuite in tre o più giorni, e che accompagnino il pasto.
Un eccesso nel consumo di alcolici può portare all'aumento della pressione arteriosa (ipertensione arteriosa) e ad un'aritmia cardiaca (fibrillazione atriale).
Peso
Il sovrappeso costringe il cuore a lavorare di più per far circolare il sangue nel corpo, e questo può causare l’aumento della pressione arteriosa.
Se si è in sovrappeso o si è obesi, perdere anche pochi chili può fare una grande differenza nei valori della pressione arteriosa e nella salute in generale.
Esercizio fisico
Mantenersi attivi e praticare regolarmente l’attività fisica abbassa la pressione mantenendo cuore e vasi sanguigni in buone condizioni. L’attività fisica regolare aiuta, inoltre, a perdere peso, a ridurre la pressione arteriosa e a controllare la tensione emotiva.
Sono raccomandate attività a basso impatto come camminare, nuotare e andare in bicicletta. Attività più impegnative, come il calcio e il tennis potrebbero non essere indicate; è bene consultare il proprio medico per effettuare scelte adatte al proprio stato di salute.
Controllare lo stress
Evitare lo stress inutile e imparare le tecniche per affrontare e gestire lo stress di tutti i giorni.
Sottoporsi a regolari controlli medici e segnalare eventuali segni o sintomi al medico curante.
È il medico curante che sa valutare ed indicare la periodicità dei controlli.
Monitorare e curare le malattie cardiovascolari esistenti
Se si soffre già di una malattia cardiovascolare, è necessario seguire scrupolosamente le indicazioni del medico sull’adozione di uno stile di vita sano e seguire il piano terapeutico prescritto.
Se i sintomi cambiano, peggiorano o ne compaiono di nuovi, bisogna informare immediatamente il proprio medico curante.
Link approfondimento
EpiCentro (ISS). Indicatori Passi: consumo di bevande alcoliche
Prossimo aggiornamento: 22 Settembre 2027




























