Introduzione
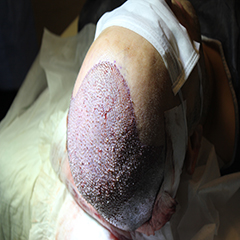
Il trapianto di pelle (di epidermide e/o di derma) è tecnicamente considerato un innesto: una parte di pelle (cute) di un donatore viene completamente distaccata dalla sua sede di origine e utilizzata per coprire l’area di un’altra persona denominata “ricevente”.
Quando il donatore e il ricevente del tessuto cutaneo sono la stessa persona l’innesto è denominato autologo; si parla di innesti omologhi se prelevati da un donatore appartenente alla stessa specie del ricevente o di innesti eterologhi se prelevati da un donatore di specie diversa.
Gli innesti autologhi sono in grado di attecchire completamente; mentre negli innesti omologhi e – in minor misura – negli eterologhi il derma (parte più profonda della cute) può attecchire con più facilità mentre l’epidermide (parte più superficiale della cute) ha un rischio maggiore di essere rigettata.
Quando è necessario il trapianto
Il trapianto di pelle può essere necessario in diverse condizioni che includono:
- ustioni gravi ed estese, in questi casi è una terapia salvavita
- ulcere di vaste dimensioni, con possibilità di integrazione del derma omologo
- epidermolisi bollosa
- ustioni di piccole dimensioni, in zone delicate come il volto o le mani
- ulcere di vaste dimensioni
- sindrome di Lyell
- pioderma gangrenoso
- decubiti
- ferite post-traumatiche, come ad esempio lo strappamento del cuoio capelluto, amputazioni, ecc.
- perdite di sostanze non dermatologiche, come ad esempio perforazione del setto nasale, ricostruzioni delle parti molli della bocca (stomatologiche), chirurgia ricostruttiva e plastica post-oncologica , talvolta necessaria dopo interventi di rimozione di tumori
Provenienza dei tessuti: donazione da cadavere
La pelle (cute) è prelevata da donatori morti; lo strato di pelle asportato è sottile (circa 400-800 micron di spessore) e appartiene solitamente ad aree non visibili.
Non possono essere prelevati tessuti cutanei da donatori deceduti per tumori, infezioni in atto e malattie degenerative del sistema nervoso centrale.
Dopo attenti controlli (screening) del donatore, il prelievo viene effettuato in sala operatoria da personale medico addestrato.
Si può diventare donatori di cute praticamente a ogni età (14-78 anni la finestra di prelievo in Italia).
Le banche dei tessuti
Una volta prelevata, la pelle (tessuto cutaneo) viene inserita in contenitori sterili, refrigerati e viene inviata alla banca della pelle, struttura dove i tessuti sono trattati e conservati.
In Italia le banche della pelle autorizzate sono 5, tutte pubbliche e si trovano a:
- Milano
- Torino
- Verona
- Cesena
- Siena
La cute può essere criopresevata, criocongelata (con mantenimento a vario grado della vitalità cellulare) oppure glicerolizzata. La cute cioè, a seconda dell’utilizzo per cui è destinata, viene conservata, dopo specifiche lavorazioni, con metodi e temperature diversi al fine di mantenerne le caratteristiche qualitative.
Presso le banche della pelle si conservano anche le cosiddette matrici dermiche, vale a dire il derma privato dell’epidermide (Derma de-epidermizzato – DED o derma) o anche delle cellule (decellularizzato). Le matrici dermiche possono essere impiegate (criopreservate, criocongelate o liofilizzate ed eventualmente sterilizzate)come struttura guida (scaffold) o nella ricostruzione delle perdite di sostanza dermica o in chirurgia generale, ricostruttiva e post-oncologica.
Prossimo aggiornamento: 28 Marzo 2024




























